糖尿病外来
糖尿病疑いの方から、治療を継続されていて転居された方、病院への通院が困難となった方を受け入れています。
食事・運動療法指導、合併症対策指導、内服管理、注射管理まで幅広く対応します。
※1型糖尿病の方には対応しておりません。
「ロカボ(緩やかな糖質制限)」について
北里研究所病院の糖尿病センター長であり、「ロカボ(緩やかな糖質制限)」の提唱者である山田悟先生の理論をまとめました。
無理な我慢をせず、**「おいしく食べて、健康になる」**ための要点です。
「ロカボ」と「脂質起動」の極意
1. 基本理念:カロリー制限から「糖質管理」へ
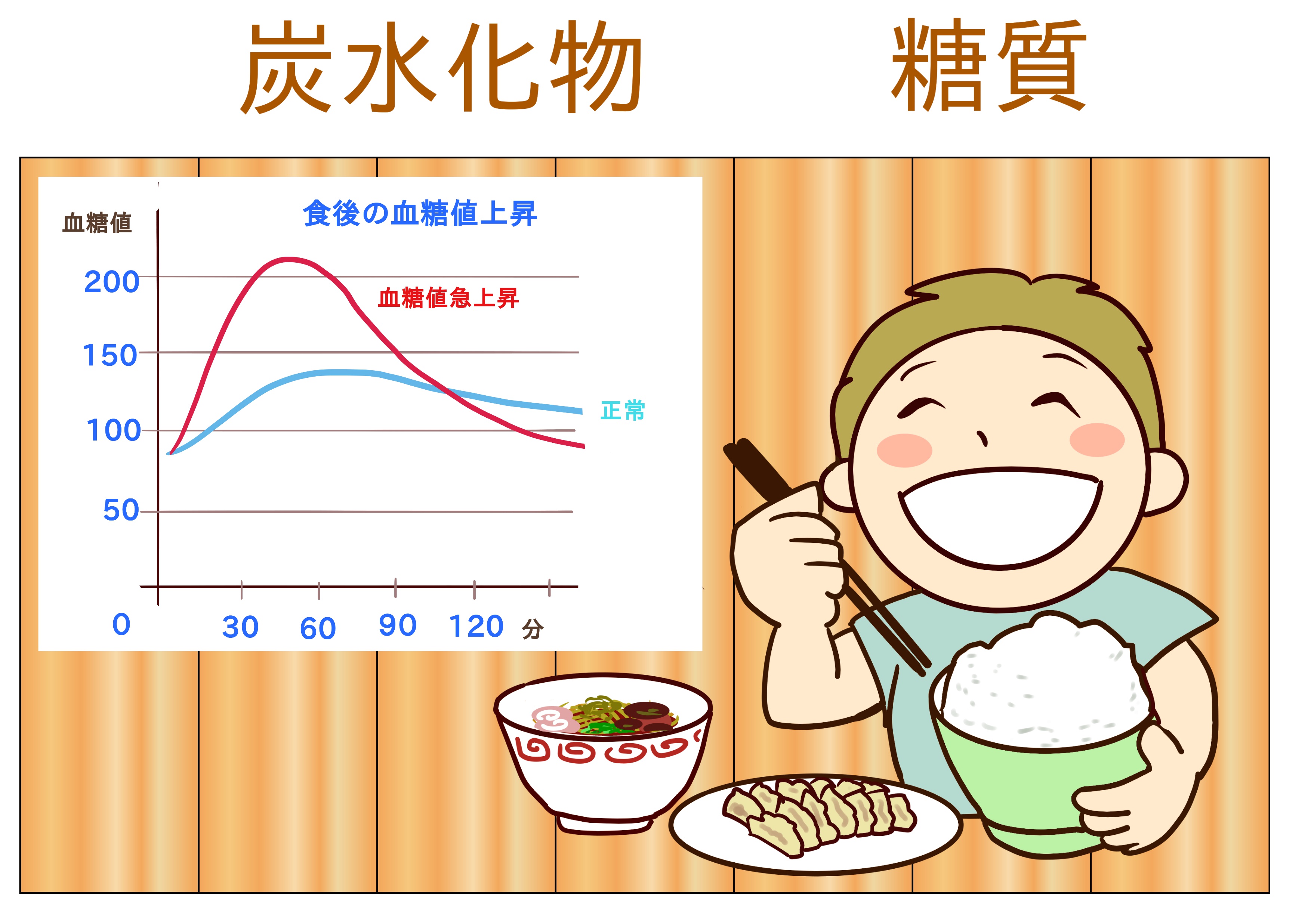
これまでダイエットや糖尿病治療といえば「カロリー制限」が主流でしたが、肥満や病気の最大の原因は「食後高血糖」です。
油(脂質)を控えても痩せません。逆に、油は血糖値を上げないため、積極的に摂っても太りません。
敵は「糖質」: ご飯、パン、麺類、甘いものに含まれる「糖質」こそが、血糖値を急上昇させ、肥満ホルモン(インスリン)を過剰に分泌させます。
2. 「ロカボ」の定義:無理のない適正糖質極端な「糖質ゼロ」を目指すのではなく、**「おいしく楽しく続けられる適正糖質」**を目指すのがロカボです。
【ロカボの黄金ルール】1食の糖質 20g 〜 40g + 間食 10g = 1日 70g 〜 130gこの範囲に収めれば、カロリーや脂質の量は気にせず、お腹いっぱい食べてOKです。
3. 「脂質起動(ケトン体回路)」へのスイッチ
なぜロカボで痩せて健康になるのか?
その鍵が**「エネルギー回路の切り替え」**です。
① 糖質過多の状態(現代人の多く)では燃料が ブドウ糖(糖質)状態: 食べた糖質をエネルギーにするが、余った分はインスリンの働きで「脂肪」として蓄積される。
デメリット: 血糖値の乱高下により、食後の眠気、イライラ、空腹感が起きやすい。
② 脂質起動の状態(ロカボ実践中)では燃料が 脂質(脂肪酸・ケトン体)
メカニズム: 糖質を控えると、体はブドウ糖不足を補うため、蓄積された**「体脂肪」を分解してエネルギー(ケトン体)を作り始めます。**
メリット:脂肪が燃え続ける: 息をしているだけで脂肪が燃える体質になる。アンチエイジング: ケトン体には細胞を活性化し、長寿遺伝子をオンにする働きがあると言われる。脳が冴える: 血糖値が安定するため、集中力が持続する。
4. 実践!何をどう食べる?「何を減らし、何を増やすか」のメリハリが重要です。具体例
主食(糖質)工夫して減らす
ご飯は半膳(約70g)、パンは低糖質パンを選ぶ、麺は半分残す。
おかず(タンパク質)お腹いっぱい食べる肉、魚、卵、大豆製品は制限なし。ステーキも揚げ物もOK。
油脂(脂質)は積極的に摂るオリーブオイル、バター、マヨネーズは血糖値を上げないので味方にする。
野菜・海藻・きのこたっぷり食べる食物繊維が糖の吸収を緩やかにする。※根菜(芋類・カボチャ)は糖質が高いので注意。アルコール種類を選んで飲むウイスキー、焼酎(蒸留酒)、辛口ワインはOK。ビールや日本酒は控える。
5. まとめ:人生を楽しむための食事法
**「食の喜びを捨てないこと」**が大切です。ご飯を半分にすれば、その分ステーキや唐揚げをお腹いっぱい食べられます。「カーボ(糖質)」を「ロー(低く)」にするだけで、体は**脂質をエネルギー源とする「本来の野生のエンジン(脂質起動)」**を取り戻します。
今日から「ご飯を一口減らして、おかずを一口増やす」ことから始めてみましょう。
ロカボ実践における重要注意事項
1. 避けるべき「質の悪い脂質」
ロカボでは、肉の脂身やバターなどの「飽和脂肪酸」は血糖値を上げないため摂取OKとされています。しかし、動脈硬化や炎症のリスクを考慮し、以下の脂質は避けることが推奨されます。
① 人工的なトランス脂肪酸 具体例: ショートニング、ファットスプレッド、一部のマーガリン、これらを使用した市販の菓子パンやクッキー、揚げ物。 理由: 心疾患のリスクを高めるため、世界的に規制が進んでいます。「植物性だからヘルシー」という誤解に注意が必要です。
② 酸化した油(過酸化脂質) 具体例: 作り置きして時間が経った揚げ物、使い回して黒ずんだ揚げ油、スナック菓子。 理由: 油は空気や熱で酸化すると毒性を持ち、体内の炎症や老化の原因となります。揚げ物は「揚げたて」を食べることが鉄則です。
③ オメガ6系脂肪酸(リノール酸)の過剰摂取 具体例: 一般的なサラダ油、大豆油、コーン油、ドレッシングやマヨネーズ(安価な植物油脂使用のもの)。 理由: オメガ6は必須脂肪酸ですが、現代人は摂りすぎの傾向があり、過剰になると炎症を促進します。 対策: 炒め物にはオリーブオイル(オメガ9)を使い、魚の油(オメガ3)を意識して摂るなど、バランスを整えます。
2. 意外な落とし穴!
「隠れ糖質」への注意 「甘くないから大丈夫」と思って食べてしまう食品に、実は大量の糖質が含まれていることがあります。
調味料: 注意: ケチャップ、ウスターソース、焼肉のたれ、みりん風調味料、白味噌。 対策: 塩、コショウ、醤油、マヨネーズ(糖質低め)、スパイスを活用する。
加工食品(つなぎ): 注意: ちくわ、かまぼこ等の練り物(デンプンがつなぎに使われる)、安価なソーセージ、ハンバーグ。対策: 原材料表示を確認し、肉そのものや魚の切り身を選ぶ。
ヘルシーに見える食品: 注意: 春雨(主成分はデンプン)、根菜類(レンコン、ごぼう、人参)、野菜ジュース、スポーツドリンク。 対策: 春雨の代わりにしらたきやきのこを使う。野菜は葉物を中心にする。
3. 実践上の「やってはいけない」間違い
カロリーを減らしすぎない(エネルギー不足) 糖質を減らした上に、脂質(カロリー)まで減らすと、体は「飢餓状態」と判断し、代謝を落として省エネモードになります。糖質を減らす分、脂質とタンパク質でお腹いっぱい食べることが最も重要です。
食物繊維不足(便秘) 穀物を減らすと食物繊維が不足しがちです。海藻、きのこ、葉物野菜を意識的に増やさないと、腸内環境が悪化します。 タンパク質不足(筋肉減少) 筋肉が減ると基礎代謝が落ちます。肉・魚・卵・大豆製品を毎食しっかり摂取してください。
まとめ:選ぶべき「良質な脂質」
オメガ3系: 青魚(サバ、イワシ)、アマニ油、えごま油 オメガ9系: オリーブオイル MCTオイル(中鎖脂肪酸): すぐにエネルギーになりやすく、ケトン体回路を回す着火剤として優秀です。
石橋クリニック推奨 食べていいもの・控えるものリスト
無理なく楽しく続けられる「ロカボ(緩やかな糖質制限)」を推奨しています。
カロリーは気にせず、**「糖質」**の量だけ少し意識してみましょう。
��♀️ 積極的に食べよう(お腹いっぱい食べてOK!)
【主菜:体を作るタンパク質】 肉類全般(牛・豚・鶏・羊など) ※ステーキ、唐揚げ、ハンバーグ(つなぎ少なめ)もOK! 魚介類全般(刺身、焼き魚、缶詰) ※特に青魚(サバ、イワシ)は良質な油が豊富です。 卵(1日何個でもOK) 大豆製品(豆腐、納豆、厚揚げ、無調整豆乳)
【油脂:エネルギーと細胞の源】 オリーブオイル バター、ラード MCTオイル(ココナッツ由来など) マヨネーズ(全卵型・カロリーハーフでないもの推奨) クルミ、アーモンド(素焼き)
【野菜・きのこ・海藻:食物繊維】 葉物野菜(レタス、キャベツ、ほうれん草、小松菜) ブロッコリー、カリフラワー きのこ類全般 海藻類(わかめ、もずく、海苔) アボカド(食べる美容液!)
【飲み物・お酒】 水、お茶、無糖コーヒー、紅茶 蒸留酒(ウイスキー、焼酎、ジン、ウォッカ) ※ハイボールやお茶割りがおすすめ。 辛口ワイン(赤・白)�ただし、お酒が強い人は酒量が多くなりすぎるため、依存症やアルコール性肝障害のリスクを考慮し、週2回程度の機会飲酒がお勧め。
�♂️ 注意・控えよう(量や質に気をつけて)
【主食・甘いもの:血糖値を急上昇させる】 米・パン・麺類 ※「半分残す」「低糖質パンを選ぶ」などの工夫を。 お菓子、ケーキ、甘いジュース 果物(ビタミンは多いが糖質も高いので少量に)
【隠れ糖質:知らずに摂ってしまう】 根菜類(ジャガイモ、サツマイモ、レンコン、人参) ※野菜でも糖質が高めです。 春雨(主成分はデンプン=糖質です) 練り物(ちくわ、さつま揚げ、蒲鉾) 甘い調味料(ケチャップ、ソース、焼肉のたれ、みりん風調味料)
【質の悪い油:体の炎症の原因に】 マーガリン、ショートニング ※菓子パンや市販のクッキーに多く含まれます。 酸化した油(時間の経った揚げ物、スナック菓子) サラダ油、コーン油(摂りすぎに注意)
【飲み物・お酒】 ビール、日本酒(糖質が高めです) 梅酒、甘いカクテル、チューハイ 甘い炭酸飲料、スポーツドリンク、野菜ジュース �
� 迷ったときの合言葉 「主食は半分、おかずはたっぷり、油は良質に」
※持病をお持ちの方や、薬を服用中の方は、医師の指示に従ってください。
生活習慣病の療養計画とは
当院では糖尿病・高血圧症・高脂血症の管理は療養計画書を作成し、現状・問題点・目標・実現可能な行動・投薬治療・食事運動療法についてご理解いただいた上で治療を行います。治療計画を立てるうえで重要な採血は初診時若しくは2回目の受診の際に行い、定期的に確認します。血圧測定・歩数計測・体重測定は可能な限り毎日行うことをお勧めします。通院中は生活習慣病管理料1若しくは2が算定されます。。
糖尿病は動脈硬化を悪化させて、様々な合併症を生じさせます。必要に応じHBA1c測定検査、尿検査、尿中アルブミン測定検査、心電図検査、リズム心電図検査、血管弾性検査(ABI/CAVI)等をお勧めします。
お気軽にご相談ください。
血糖値とは?
血糖値はどのように調節されている?
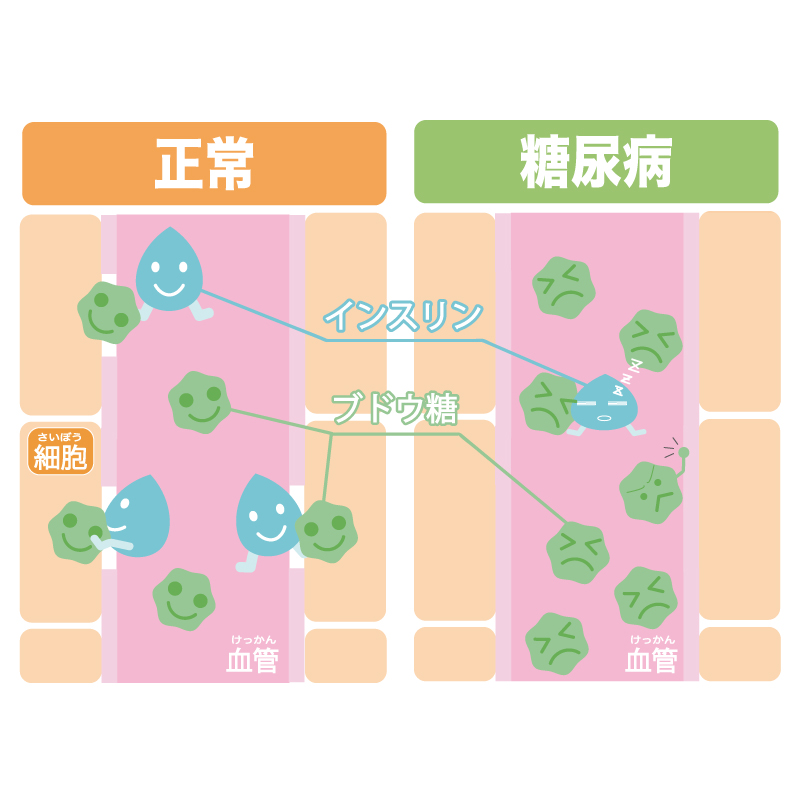
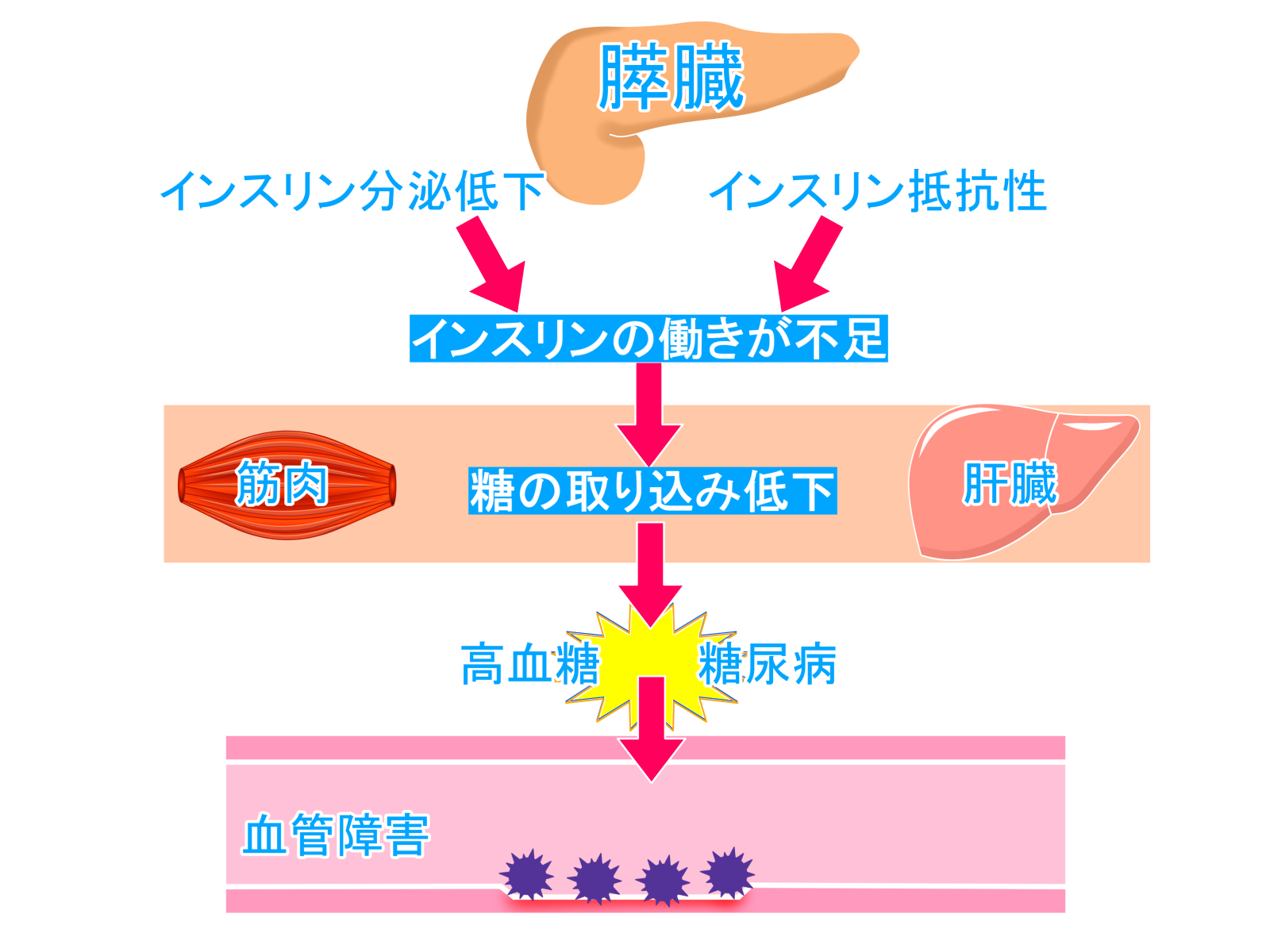
糖尿病はインスリンの作用不足
糖尿病の合併症とは?
血糖値が高い状態が長期間続くと、糖尿病の合併症が起こります。
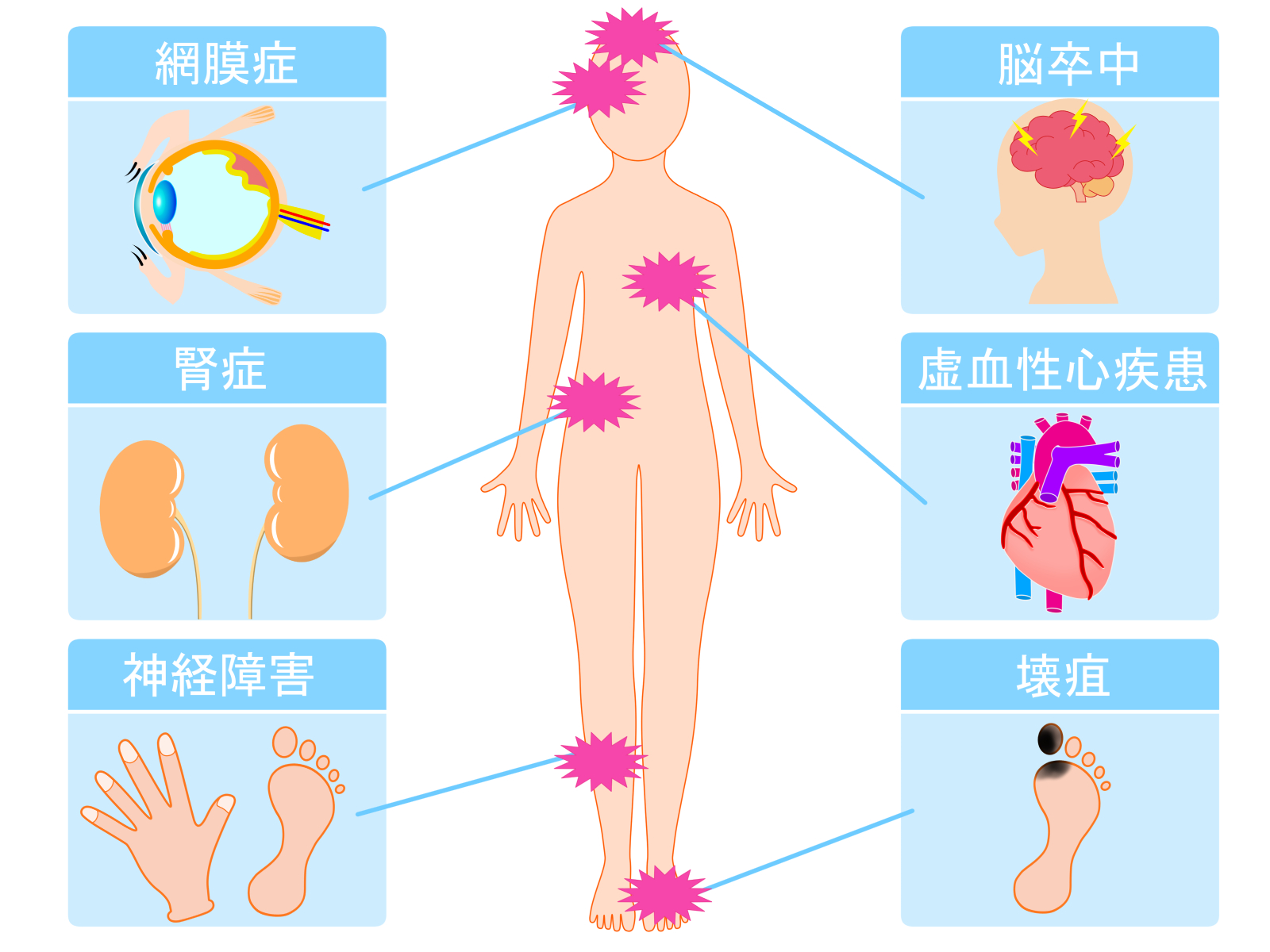
高血糖は細かい血管を障害するため、眼底が障害を受ける網膜症、腎臓の働きが低下する腎症、足などにしびれや壊疽(えそ)を起こす原因となる神経障害を「糖尿病の三大合併症」と呼びます。
また、全身の太い血管の動脈硬化も進みやすくなるので、心筋梗塞、脳梗塞など命にかかわる重大な病気を引き起こす可能性が高まります。
糖尿病は当初は自覚症状がないため放置してしまう人も少なくありません。しかし、病気が進行すると徐々に合併症が起きます。
進行した網膜症は失明の原因となり、進行した腎症は透析導入の一因となります。糖尿病と診断されたら、早期に治療することで、合併症を防ぐことができるのです。
糖尿病と関係の深い病気
睡眠時無呼吸症候群便秘下痢癌感染症皮膚病歯周病骨粗鬆症認知症排尿障害勃起障害
糖尿病の治療について
食事療法・運動療法・経口薬物療法・注射薬があります。
いずれか一つを行うのではなく、食事療法を基本としてその方にあった運動療法を行い、必要に応じて経口薬物療法・注射薬を組み合わせます。
運動療法
運動をするとエネルギーが消費されるので血糖値が下がります。さらに長期に続けると、内臓脂肪が減って筋肉が増えるためにインスリン抵抗性が改善し、糖尿病だけでなく高血圧や脂質異常症も改善します。
どんな運動が良いの?
糖尿病の運動療法では、きつい運動をする必要はありません。ウォーキングやランニングなどの有酸素運動と、腹筋やスクワットなどの筋肉トレーニングを組み合わせて行うと効果的です。屋内でのストレッチやヨガもお勧めです。
体の負担にならない程度の強度で、毎日ないし1日おきで継続できるものを考えましょう。時間が取れない方は週1回でも構いません。日常生活の中に組み込めるよう工夫しましょう。
注意点
体調や気分がすぐれない時に無理に運動するのは好ましくありません。網膜症や腎症、心臓病などの重度の合併症が進行している場合は運動が制限される場合もあります。
運動を続けると、見た目にも若々しくなり、腰痛や肩こりの軽減、高齢の方にとっては転倒予防にもなります。
これから運動を始めようと考えている方はお気軽にご相談ください。
経口血糖降下薬(飲み薬)
様々な種類があり、2剤以上を併用すること、注射薬と併用する場合もあります。
① 膵臓に働く薬
1)スルホニル尿素薬(SU薬):膵臓を刺激してインスリン分泌を促進し、血糖値を低下させます。空腹時に低血糖を起こすことがあるので、患者さんごとに投与量を調節して処方します。
2)速効性インスリン分泌促進薬(グリニド薬):SU薬と同じようにインスリン分泌を促進しますが、作用が速く短い特徴があります。1日3回、食事の直前(5~10分以内)に服用する事で食後の血糖上昇を抑えます。
3)DPP-4阻害薬:小腸から分泌されるインクレチンという消化管ホルモンの濃度を高め、膵臓からのインスリン分泌を促進して血糖値を下げます。血糖値を上昇させるグルカゴンを抑制する効果もあります。副作用が比較的少なく、使用しやすい薬です。
②肝臓に働く薬
ビグアナイド薬:肝臓からの糖の放出を抑えて血糖値を低下させます。長期服用についての安全性が高く、安価なため、第一選択になることが多く、世界で最も多く使用されています。使用開始時に下痢や胃痛などの消化器症状が起きる場合があるので、少量から始めます。
③脂肪細胞に働く薬
チアゾリジン薬:脂肪細胞へ作用し、インスリン抵抗性を改善する事で血糖値を下げます。血糖値を長期に安定させる作用に優れますが、体重が増えやすく、食事・運動療法が欠かせません。
④消化管に働く薬
アルファ・グルコシダーゼ阻害薬(α GI薬):食前に服用する事で炭水化物の分解・吸収を遅らせ、食後の高血糖を抑えます。作用はマイルドですが、腹部不快感などの消化器症状があるので、少量から始めます。食事療法と併用すると減量効果も期待できます。
⑤腎臓に働く薬
SGLT2阻害薬:尿中へ排出するブドウ糖の量を増やし、血糖値を下げます。減量効果・降圧効果・脂質改善・臓器保護効果なども期待できます。利尿作用があるので、心不全治療にも応用されますが、尿路感染のリスクは高くなります。
注射薬
①インスリン注射薬
インスリンを直接注射して血糖値を下げるホルモン補充療法です。
自己免疫疾患によってインスリン分泌不全に至る1型糖尿病患者さんには毎日数回の自己注射が不可欠です。1型糖尿病患者さんに対しては、インスリンを自動注入する携帯型のポンプ療法もあります。当院では1型糖尿病患者さんの治療には対応しておりません。
2型糖尿病患者さんにおいても、経口薬で目標が達成できない場合や、血糖値が非常に高い場合に用いられます。
インスリン製剤には様々な種類があり、投与量のこまめな調節が必要なため、血糖自己測定(保険適応)を合わせて行います。
②GLP-1受容体作動薬
小腸から分泌されるGLP-1という消化管ホルモンと同じ働きをする注射薬で、主に食後の血糖値を下げます。
食欲を抑えて体重を減らす効果も期待されます。血糖自己測定(保険適応)は必須ではなく、週に一度注射する製剤もあります。
血糖測定の重要性について